Différences entre rupture d’anévrisme et accident vasculaire cérébrale
Les accidents cardio-vasculaires et les ruptures d’anévrisme causent tous des crises parfois mortelles. Ils sont souvent confondus opposés. Il convient donc d’apporter des nuances. Afin d’éviter toute confusion, lisez ce qui suit.
Qu’est-ce qu’un accident cardio-vasculaire ?
L’accident cardio-vasculaire est également appelé accident vasculaire cérébral (AVC). Il se manifeste après un disfonctionnement du système circulatoire sanguin au niveau du cerveau humain. Il entraîne un manque d’oxygène et par conséquent la mort des cellules touchées en cas de privation prolongée. En fait, le terme accident cardio-vasculaire est un peu généraliste. Il englobe deux types d’accident cardio-vasculaire. On a :
- l’AVC ischémique cérébral
Il s’agit d’un arrêt subit de la circulation sanguine. Cela est provoqué généralement par un caillot. Dans ces cas, la victime est prise d’un infarctus cérébral. C’est le type d’AVC le plus répandu.
- l’AVC hémorragique
C’est un type d’AVC moins répandu. On estime qu’il s’agit du quart des accidents cardio-vasculaires. C’est un cas beaucoup plus grave que le premier. En fait, ce type d’AVC survient quand l’un des vaisseaux sanguins se rompt dans le cerveau. L’hématome qui s’ensuit bloque le flux sanguin. On distingue deux sous-types d’AVC hémorragique : la rupture d’anévrisme et la malformation de vaisseaux sanguins. Cette dernière s’acquiert dès la naissance
La rupture d’anévrisme, un cas particulier d’AVC
La rupture d’anévrisme est en fait un cas d’AVC hémorragique. L’anévrisme cérébral est une dilatation inhabituelle d’une des artères sanguines qu’on retrouve au niveau du cerveau. On trouve cette anomalie chez les sujets qui ont des comportements à risques. Au nombre de ces derniers, on citer : une alimentation trop riche en cholestérol, une addiction à l’alcool et à la cigarette. Ceux qui souffrent également de l’hypertension sont sujets à l’anévrisme cérébral.
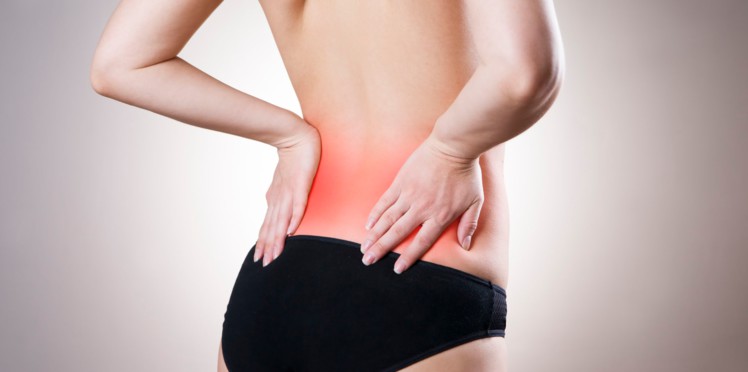
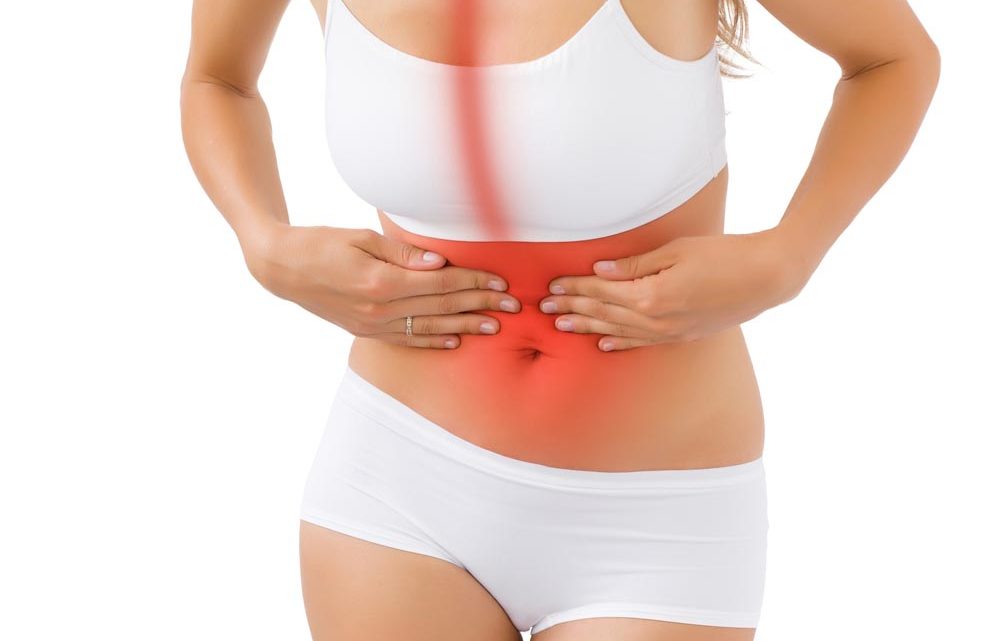
Une rupture d’anévrisme se déroule comme suit : une bulle se forme dans le sang au niveau de l’anévrisme. La bulle entraîne ensuite une rupture de l’anévrisme ; ce qui débouche sur le déferlement du sang dans le cerveau. Les symptômes de la rupture d’anévrisme sont les suivantes : douleurs à l’abdomen, au dos aux jambes ou au bras… Généralement il n’y a pas de signes avant-coureurs d’une rupture d’anévrisme. Le meilleur remède ici est de prévenir l’incident en adoptant un mode de vie sain.